Передача тепла у новорожденных детей
Медиацентр» Статьи специалистов
19 июня 2015
Статья
В ходе обменных процессов в организме продуцируется тепло, которое распространяется по телу в основном с током крови, и отчасти благодаря проводимости тканей. Сохранение постоянной температуры тела обусловлено поддержанием равновесия между выработанным теплом и его обменом с окружающей средой. Удаление из тела плода произведенного им тепла осуществляется через тело матери. Циркулирующий через пуповину кровоток является главным средством теплообмена между матерью и ее будущим ребенком.
Как только малыш появляется на свет, он сразу же ощущает более низкую по сравнению с утробой матери температуру, и чаще всего подает голос, поскольку температура окружающей среды не является для него комфортной. Испарения с кожи младенца приводят к потере тепла и снижению температуры его тела. Такая физиологическая реакция ребенка вполне оправдана, так как температура тела до его рождения и при родах несколько выше, чем в последующей жизни.
Новорожденного в первые же секунды жизни обычно укутывают в чистую теплую пеленку, предварительно обтерев досуха его кожу. Такие меры предотвращают чрезмерную потерю тепла. Рожденных до срока и тяжелобольных малышей выхаживают в инкубаторах с поддержанием нормальной температуры тела или под лучистым обогревателем.
Рис. 1 Инкубатор для новорожденных
Механизм теплообмена
Между новорожденным и внешним миром тепловой обмен осуществляется через кожу и частично через органы дыхания посредством проводимости, излучения, испарения и конвекции. Уровень передачи тепла ребенка напрямую зависит от всей площади поверхности его тела и площади части тела малыша, которая контактирует с матрасом и одеждой, теряющей влагу при испарении или подвергнутой воздействию окружающей среды.
Таким образом, чтобы определить степень теплового обмена, нужно знать:
- общую площадь поверхности тела младенца;
- сколько тепла теряет кожа ребенка на единицу площади поверхности;
- долю площади поверхности, которая принимает участие в различных режимах теплообмена.
Теплообмен через дыхательные пути
Воздух при выдохе, как правило, более влажный, чем при вдохе. Иным словами выдыхаемый воздух имеет показатель давления водяного пара выше, чем вдыхаемый. Это означает, что при выдохе происходит потеря жидкости и тепла через систему дыхания. Здесь же, в дыхательном тракте, происходит и небольшой конвективный тепловой обмен. У младенцев через дыхательную систему может происходить не только отток, но и приток тепла.
Конвективный и испарительный тепловой обмен у новорожденных малышей несколько усложняет переменное перемещение воздуха в процессе дыхания. При прохождении более холодного (по сравнению с температурой тела малыша) вдыхаемого воздуха вдоль слизистой дыхательного тракта он нагревается и насыщается при испарении со слизистой оболочки водяным паром. Попадая в альвеолы, воздухнасыщается водой и устанавливается тепловое равновесие относительно центральной температуры тела. Выдыхаемый воздух перед тем, как выйти наружу, может оказаться немного прохладнее, чем тело ребенка.
При прохождении более холодного (по сравнению с температурой тела малыша) вдыхаемого воздуха вдоль слизистой дыхательного тракта он нагревается и насыщается при испарении со слизистой оболочки водяным паром. Попадая в альвеолы, воздухнасыщается водой и устанавливается тепловое равновесие относительно центральной температуры тела. Выдыхаемый воздух перед тем, как выйти наружу, может оказаться немного прохладнее, чем тело ребенка.
Неонатология Инкубаторы (кувезы)
Получайте выгодные
ценовые предложения
первыми
Статья
03.05.2023
В России разработан новый диагностический метод на основе молекулярного «портрета здоровья» человека
Новости компании
28.04.2023
Компания Stormoff прининяла участие в 35 конференции «Лазерная интраокулярная и рефракционная хирургия — 2023» в Санкт-Петербурге
Новости компании
24. 04.2023
04.2023
Stormoff приняла участие в VII Ежегодном Конгрессе Российского общества онкопатологов — 2023
Новости компании Новости отрасли
11.04.2023
Компания Stormoff приняла участие в X Юбилейном Международном Конгрессе «Актуальные Вопросы Судебной Медицины и Экспертной Практики — 2023»
Новости отрасли Новости компании
11.04.2023
Stormoff приняла участие в VII Всероссийской научно-практической Конференции «Актуальные вопросы патологоанатомической практики»
Новости компании Новости отрасли
11.04.2023
Компания Stormoff приняла участие в XI Общероссийской конференции «FLORES VITAE. Педиатрия и неонатология»
Загрузить ещё
Смотреть все
Смотреть все
Терморегуляция у детей
Терморегуляция — совокупность физиологических процессов, обеспечивающих поддержание оптимальной температуры тела.
У новорожденного ребенка терморегуляция не совершенна. При рождении температура тела близка к температуре тела матери и равна 37,7—38,2°С. В течение нескольких часов после рождения она снижается на 1,5—2,0 °С, а затем вновь повышается до 37 °С.
У незрелых, недоношенных детей температура снижается ниже Нормальной в течение первых дней жизни. Снижение температуры тела у доношенного ребенка называется транзиторной гипотермией новорожденных.
Приблизительно у 0,3—0,5% новорожденных на 3—5-й день жизни наблюдают гипертермию. Это явление объясняют заселением бактериальной флоры и обезвоживанием организма ребенка. После 5-го дня температура тела остается очень чувствительной к колебаниям температуры окружающей среды. Температура тела незначительно меняется при кормлении детей, при пеленании. Установление нормальной температуры происходит только К 1,5—2 месяцам жизни, а у недоношенных детей в более поздние сроки.
После установления нормального суточного ритма температура Н подмышечных впадинах и в паху равна приблизительно 36,1— 36,6 °С, в прямой кишке — 37,1—37,5 °С.
После периода новорожденности повышение температуры тела у ребенка чаще всего связана с инфекцией. У детей приблизительно до 9—10 месяцев температура может повышаться при обезвоживании.
Центральным звеном терморегуляции является гипоталамическая область. Поэтому различные воздействия на гипоталамус также могут вызывать повышение температуры (гипоксия плода и новорожденного, внутричерепная травма новорожденного, аномалии развития мозга).
Влияние на температуру тела ребенка первых месяцев жизни оказывает так называемый несократительный термогенез. Образование тепла у детей раннего возраста происходит за счет жировой ткани.
Более совершенным видом теплопродукции является сократительный теплогенез. Он создается за счет повышения мышечной активности. Поэтому он значительно возрастает при воздействии холода на ребенка. Механизмы теплопродукции у детей нарушаются при родовой гипоксии, на фоне заболевания органов дыхания, введения некоторых лекарственных препаратов (β-блокаторов).
Процессы теплоотдачи созревают только к 7—8 годам. Теплоотдача регулируется и потоотделением, которое у детей первых лет жизни еще несовершенно. Поэтому для детей в возрасте до 7—8 лет необходимо организовывать оптимальные температурные условия. Ребенок может находиться раздетым и не терять тепла, если он находится в термонейтральной зоне. Для новорожденных доношенных детей она равна 32—35°С, для недоношенных — 35—36°С, для запеленатого доношенного — 23 — 26°С, а для недоношенного — 30—33°С. К возрасту 1 месяц пределы термальной зоны смещаются для запеленатых детей вниз на 1,5—2,0°С. Для создания условий терморегуляции голову ребенка при пеленании не покрывают. При выхаживании недоношенных до совершенствования терморегуляции их содержат в кувезах.
Несоблюдение оптимального температурного режима у детей раннего возраста приводит к нарушению развития головного мозга, заболеваниям органов дыхания и сердечнососудистой системы. Поэтому сразу же после рождения детей пеленают в теплые пеленки. Осмотр, смену белья, обработку кожи и пупка проводят быстро на подогретом пеленальном столе. Недоношенному ребенку все манипуляции проводят в кувезе.
Осмотр, смену белья, обработку кожи и пупка проводят быстро на подогретом пеленальном столе. Недоношенному ребенку все манипуляции проводят в кувезе.
Перегревание ребенка не менее опасно, чем переохлаждение. Во-первых, у детей даже при временном перегревании развивается обезвоживание организма, во-вторых, нарушение микроциркуляции вследствие перегревания приводит к тепловому удару или шоку, нарушению функции центральной нервной системы, сердца, дыхания.
Такая же ситуация возможна тогда, когда гипертермия вызывается инфекционными заболеваниями. Ребенок может погибнуть от перегревания, поэтому при гипертермии ему требуется экстренная помощь.
Для детей грудного возраста создают комфортные температурные условия. В помещении, где они находятся, влажность воздуха составляет 30—60%, скорость движения воздуха — 0,12—0,2 м/с, температура воздуха — 21—22 °С. С двух лет температура комфорта снижается до 18 °С, а для относительного оптимума теплового состояния — даже до 16 °С.
Важно правильно и адекватно одевать ребенка. В зимнее время на улице на ребенке должно быть 4—5 слоев одежды с учетом ветронепроницаемого верхнего слоя. Зимой для прогулок обычно используют комбинезоны или полукомбинезоны. Летом, в зависимости от температуры воздуха, слоев одежды может быть до двух при температуре воздуха 23°С и выше, и до трех при температуре воздуха 16—17°С.
В зимнее время на улице на ребенке должно быть 4—5 слоев одежды с учетом ветронепроницаемого верхнего слоя. Зимой для прогулок обычно используют комбинезоны или полукомбинезоны. Летом, в зависимости от температуры воздуха, слоев одежды может быть до двух при температуре воздуха 23°С и выше, и до трех при температуре воздуха 16—17°С.
Для предупреждения охлаждения и перегревания широко применяют методы закаливания детей. Закаливание должно быть постепенным, кратковременным — с применением холодового (импульсного) контакта с кожей ребенка, с постепенным распространением холодового раздражителя на площадь кожи и изменением сроков закаливания. Сначала это обливание ног водой с понижением температуры. Затем одномоментное обливание холодной водой от голеней до бедра, от пупка до шеи и головы. При системности и повторяемости обливаний происходит созревание адаптационных приспособлений, что влечет за собой увеличение времени проведения этих процедур.
Для формирования холодовой устойчивости и адаптационно-приспособительных реакций детям достаточно двух обливаний в неделю. Лучше их проводить весной. Большие дозы закаливающих процедур вызывают срыв адаптивных реакций, приводят к гиперстимуляции надпочечников и обусловливают иммунодефицитные состояния.
Лучше их проводить весной. Большие дозы закаливающих процедур вызывают срыв адаптивных реакций, приводят к гиперстимуляции надпочечников и обусловливают иммунодефицитные состояния.
Закаливающие процедуры у детей не должны вызывать снижения внутренней температуры тела. Нужно также помнить об индивидуальном режиме закаливания, так как каждый ребенок по-своему реагирует на холодовые раздражители.
В детских лечебно-профилактических учреждениях используют и такие формы закаливания, как сон на открытом воздухе, воздушные холодовые ванны, обтирание мокрыми холодными простынями, общее обливание, ножные ванны и обливание ног с постепенным снижением температуры от 36,6 до 32,6°С. В некоторых детских поликлиниках для закаливания детей используют бассейны с процедурами кратковременного обливания детей струей холодной воды и др.
Есть дети, у которых температура без видимых причин повышается до 37,3—37,5°С, хотя они здоровы. Чаще всего это ответ температурной реакцией на прием пищи, повышенную физическую активность или повышенный психоэмоциональный тонус.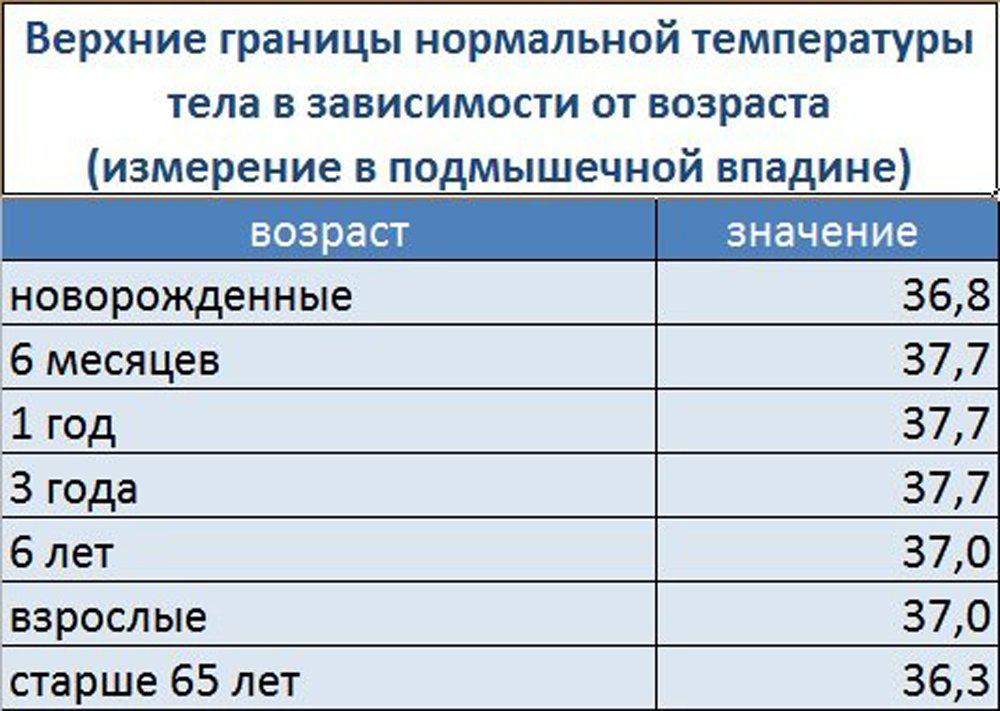
Патологической считается температура выше 37,5°С, которая обусловлена каким-либо заболеванием. При этом состояние теплопродукции всегда превалирует над теплоотдачей. Часто присоединяется озноб, обусловленный сократительным термогенезом. В таких состояниях виноваты вещества, называемые пирогенами, которые воздействуют на терморегулирующие центры центральной нервной системы.
Существуют различные типы патологических температурных реакций.
Частоту регистрации температуры у детей определяет врач — 2 раза в день, через 1 ч, через 2 ч и т. д. Регистрацию температуры в течение дня проводит средний медицинский персонал.
Температура тела ниже 36,4 °С чаще всего наблюдается у детей со сниженным энергетическим обменом, обусловленным тяжелым заболеванием внутренних органов. Это истощение (дистрофия), сосудистая недостаточность, недостаточность функции основных органов и систем. При шоке, особенно анафилактическом, температура также снижается ниже нормальной.
CEUFast — ТЕРМОРЕГУЛЯЦИЯ НОВОРОЖДЕННЫХ
Срок действия этого курса истек
Извините, но этот курс больше не активен.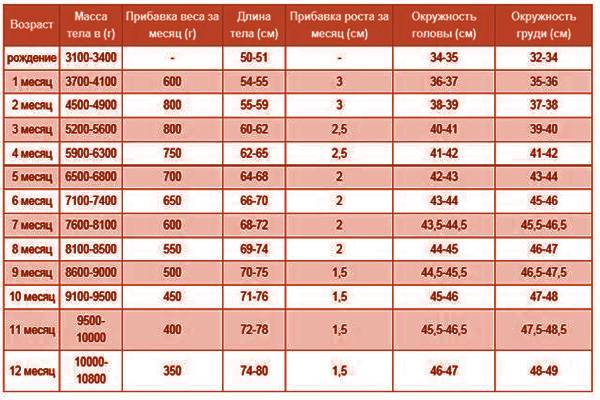 Мы храним материалы курса здесь для исследовательских целей. Просмотрите нашу полную библиотеку курсов
Мы храним материалы курса здесь для исследовательских целей. Просмотрите нашу полную библиотеку курсовЗАПРОСИТЬ ОБНОВЛЕНИЕ ЭТОГО КУРСА
Автор: Патриция Хартли (RNC, MSN)
Холодовой стресс и гипертермия могут иметь серьезные последствия для всех новорожденных. У маловесных для гестационного возраста и недоношенных детей (<2500 г) эти последствия могут быть разрушительными и могут увеличить как заболеваемость, так и смертность. Чем более недоношенный младенец, тем более он восприимчив даже к малейшим изменениям температуры окружающей среды. Тем не менее, всем младенцам необходимо поддерживать определенный температурный контроль, чтобы выжить. Несколько факторов приводят к повышенным потерям тепла у новорожденного. Новорожденный имеет большое отношение площади поверхности кожи к массе тела, что увеличивает потерю тепла и жидкости. Потеря жидкости кожей приводит к значительной потере тепла. Тонкая кожа с кровеносными сосудами, находящимися у поверхности, плохо изолирует кожу, что приводит к дополнительной потере тепла. Пристальное внимание необходимо уделять тепловому окружению с момента рождения до того времени, когда они способны регулировать температуру.
Пристальное внимание необходимо уделять тепловому окружению с момента рождения до того времени, когда они способны регулировать температуру.
Перед родами младенцы находятся в среде, поддерживающей стабильную температуру тела. Во время родов температура тела быстро меняется. Температура младенца может упасть на несколько градусов, когда он переходит из теплой, защищенной среды матки в прохладную родильную палату. Уход за младенцем или медицинский уход за ним могут препятствовать или задерживать его согревание. Материнская анальгезия, которая передается через плаценту до родов, может замедлить метаболизм младенца настолько, что подавит его способность вырабатывать тепло в течение первых нескольких дней жизни.
Простые процедуры, такие как оценка показателей жизнедеятельности, оценка и смена подгузников, могут подвергать младенцев риску потери тепла. Частые или длительные эпизоды потери тепла у младенцев с ограниченными ресурсами производства и сохранения тепла могут привести к холодовому стрессу. Холодовой стресс, в свою очередь, может привести к физиологическим изменениям, которые могут нанести вред младенцу. Защита младенцев от потери тепла улучшает выживаемость и снижает метаболические потребности (расход калорий).
Холодовой стресс, в свою очередь, может привести к физиологическим изменениям, которые могут нанести вред младенцу. Защита младенцев от потери тепла улучшает выживаемость и снижает метаболические потребности (расход калорий).
Поддержание оптимальной тепловой среды считается одним из наиболее важных аспектов эффективной неонатальной помощи и основой повседневной практики. Американская академия педиатрии (AAP) признает важность терморегуляции в неонатальной реанимации и включает ее в процесс реанимации.
К приборам для измерения температуры относятся одноразовые бумажные термометры, стеклянные и ртутные термометры, а также различные электронные термометры. Каждый метод подходит для точного измерения температуры при правильном использовании. Ректальная температура исторически считалась наиболее точным измерением центральной температуры тела. Внутренняя температура не снижается до тех пор, пока младенец не утратит способность производить тепло. Подмышечная температура или температура поверхности кожи может быть ниже ректальной температуры на 1ºC, но обычно разница составляет менее 0,4°C. Показания температуры кожи, снятые в месте больших запасов бурого жира, могут давать ложно завышенные показания, потому что эти участки кожи, как правило, остаются более теплыми. Высокие потери на испарение могут привести к ложно завышенным показаниям при измерении температуры кожи живота. Измерение температуры в паховой области может быть более тесно связано с ректальной температурой и обеспечивать менее травматичный участок для измерения центральной температуры. Инфракрасные тимпанальные термометры используются, потому что слуховой проход представляет собой область с большим количеством сосудов, перфузия крови в которой такая же, как и в гипоталамической области, области, отвечающей за контроль температуры. Показания температуры получаются путем помещения небольшого зонда в слуховой проход, который должен приблизительно соответствовать внутренней температуре. При правильном использовании барабанного термометра разница составляет всего около 0,3–0,5 °С по сравнению с подмышечной температурой, которая ниже.
Показания температуры кожи, снятые в месте больших запасов бурого жира, могут давать ложно завышенные показания, потому что эти участки кожи, как правило, остаются более теплыми. Высокие потери на испарение могут привести к ложно завышенным показаниям при измерении температуры кожи живота. Измерение температуры в паховой области может быть более тесно связано с ректальной температурой и обеспечивать менее травматичный участок для измерения центральной температуры. Инфракрасные тимпанальные термометры используются, потому что слуховой проход представляет собой область с большим количеством сосудов, перфузия крови в которой такая же, как и в гипоталамической области, области, отвечающей за контроль температуры. Показания температуры получаются путем помещения небольшого зонда в слуховой проход, который должен приблизительно соответствовать внутренней температуре. При правильном использовании барабанного термометра разница составляет всего около 0,3–0,5 °С по сравнению с подмышечной температурой, которая ниже.
Изменение измеренной температуры не может произойти до тех пор, пока младенец не утратит способность выделять тепло. У младенца могут проявляться тонкие признаки дистресса:
Тахикардия
Тахипноэ
Кратковременная реакция: изменения в поведении и реакции
холодовой стресс, тахипноэ возникает в результате повышенная потребность в кислороде в результате усиления обмена веществ. При тепловом стрессе младенец становится тахипноистом, что увеличивает потери тепла при выдохе.
Оценка колебаний температуры во времени с использованием одного и того же метода оценки более важна для оценки терморегуляции, чем фактическое значение температуры в определенный момент времени. Оценка младенца по другим факторам, таким как рост, потребность в кислороде и толерантность к кормлению, также способствует определению надлежащего терморегуляции. Эта оценка проводится путем просмотра графиков роста, потребностей в FiO2, кормлений и рвоты. Изменения в характере роста часто не учитывались как индикаторы температурной нестабильности. Потребность в энергии для контроля температуры имеет приоритет над потребностью в росте. Младенец, который испытывает медленную прибавку в весе или неравномерный рост, может испытывать плохой термоконтроль.
Изменения в характере роста часто не учитывались как индикаторы температурной нестабильности. Потребность в энергии для контроля температуры имеет приоритет над потребностью в росте. Младенец, который испытывает медленную прибавку в весе или неравномерный рост, может испытывать плохой термоконтроль.
Люди гомотермы; способны поддерживать температуру тела на относительно постоянном уровне, несмотря на изменения внешней среды. Способность младенцев регулировать температуру в ответ на тепловой стресс ограничена. Младенцы не могут потеть, чтобы выделять чрезмерное тепло, когда они перегреваются.
Младенец способен вырабатывать тепло посредством трех механизмов: 1) произвольной мышечной активности, 2) непроизвольной мышечной активности и 3) метаболизма. Произвольная и непроизвольная мышечная активность ограничена и требует химической реакции с использованием больших запасов энергии. Доношенные дети способны принимать согнутое положение, когда им холодно, и вытянутое положение, когда они перегреваются. Эта способность ограничена у недоношенных детей, хотя в некоторой степени она может присутствовать.
Эта способность ограничена у недоношенных детей, хотя в некоторой степени она может присутствовать.
Термогенез без дрожи, по-видимому, является наиболее последовательным методом выработки тепла у новорожденных независимо от гестационного возраста или массы тела при рождении. Основным источником тепловой энергии у новорожденных являются жирные кислоты. Термогенез напрямую зависит от оксигенации тканей для использования тепловой энергии. Обычно считается, что окисленные жирные кислоты происходят из запасов бурого жира у новорожденных.
Бурый жир характеризуется высокой васкуляризацией и практически отсутствует у недоношенных детей. Доношенные дети имеют примерно 16 процентов массы ткани тела в виде жировой ткани, но у недоношенных детей может быть всего 3,5 процента жировой ткани на массу тела. Бурый жир располагается вокруг структур средостения, почек, лопаток, подмышечных впадин и задней части шеи. Примитивные коричневые клетки впервые появляются на 26-30 неделе беременности и обычно исчезают через 3-5 недель после рождения.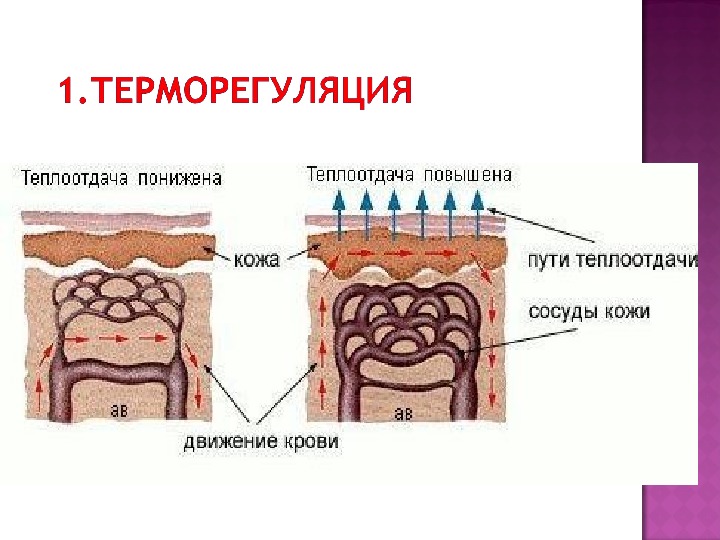
При воздействии холода тепловые рецепторы кожи (многие из которых расположены на лице) подают сигнал центральному гипоталамусу новорожденного, что приводит к возбуждению симпатической нервной системы и высвобождению норадреналина. Затем высвобождение норадреналина стимулирует гидролиз или расщепление бурого жира. Быстрый метаболизм бурого жира производит тепло, которое нагревает кровь, проникающую в окружающие ткани. Затем это тепло передается через кровообращение в остальную часть тела. Этот процесс потребляет много кислорода и глюкозы.
Асфиксия и гипоксия еще больше снижают способность ребенка выделять тепло. Использование энергии для производства тепла требует увеличения потребления кислорода. В гипоксическом состоянии две молекулы аденозинтрифосфата (АТФ) образуются из молекулы глюкозы вместо 38 молекул АТФ, образующихся у младенцев с нормальным насыщением кислородом. Для производства тепловой энергии в гипоксическом состоянии необходимо использовать большие запасы глюкозы. Без достаточной оксигенации дети с асфиксией или гипоксией имеют сниженную способность вырабатывать тепло. Когда младенец с уже ограниченными ресурсами для производства тепла сталкивается с изменениями окружающей среды, которые угрожают его способности поддерживать адекватную температуру, существует серьезное состояние.
Без достаточной оксигенации дети с асфиксией или гипоксией имеют сниженную способность вырабатывать тепло. Когда младенец с уже ограниченными ресурсами для производства тепла сталкивается с изменениями окружающей среды, которые угрожают его способности поддерживать адекватную температуру, существует серьезное состояние.
Скорость метаболизма постепенно увеличивается в течение первой недели жизни. Производство тепла также улучшается в течение первых нескольких дней жизни при введении кормления. Непонятно, почему выделяется тепло. Это может быть связано с повышенным метаболизмом во время пищеварения или может быть связано с выделением тепла, когда достаточное количество энергии обеспечивается за счет приема внутрь. Было обнаружено, что прием грудного молока увеличивает метаболизм у младенцев с низкой массой тела при рождении, что приводит к выработке тепла. Потребности в терморегуляции постепенно меняются по мере роста, взросления и кормления младенца.
Существует четыре механизма потери тепла: 1) теплопроводность, 2) конвекция, 3) излучение и 4) испарение. Кондукция – это передача тепла от одного объекта к другому при непосредственном контакте. Младенец может отдавать тепло от внутренних органов на поверхность кожи и оттуда на холодные поверхности, с которыми он соприкасается. Сразу после рождения ребенок, помещенный на предварительно не нагретую поверхность, передает тепло этой поверхности. Во избежание кондуктивной потери тепла весы или реанимационная кровать всегда должны иметь предварительно подогретое одеяло между их поверхностью и младенцем. Потеря тепла может продолжаться после того, как ребенка поместили в предварительно нагретый инкубатор, например, если его поместить на холодные рентгеновские пластины или заменить на непрогретое постельное белье.
Кондукция – это передача тепла от одного объекта к другому при непосредственном контакте. Младенец может отдавать тепло от внутренних органов на поверхность кожи и оттуда на холодные поверхности, с которыми он соприкасается. Сразу после рождения ребенок, помещенный на предварительно не нагретую поверхность, передает тепло этой поверхности. Во избежание кондуктивной потери тепла весы или реанимационная кровать всегда должны иметь предварительно подогретое одеяло между их поверхностью и младенцем. Потеря тепла может продолжаться после того, как ребенка поместили в предварительно нагретый инкубатор, например, если его поместить на холодные рентгеновские пластины или заменить на непрогретое постельное белье.
Конвекция возникает при передаче тепла от объекта окружающему воздуху. Если объект теплее окружающего воздуха, тепло будет отдаваться в атмосферу. Если температура окружающей среды превышает температуру объекта, объект нагревается. Конвективные потери тепла происходят, когда кровь проходит через тело и достигает поверхности кожи. Когда воздушные потоки проходят над тонкой поверхностью кожи, тепло отдается окружающей среде. Конвективное тепло также теряется через дыхательные пути при выдохе воздуха и тепла. Потеря тепла может произойти, даже если ребенок находится под лучистым обогревателем. Прохладное помещение или высокая скорость движения воздуха могут повлиять на эффективность обогревающей кровати. Еще одним важным источником потерь тепла в результате конвекции является использование кислорода. Поток холодного газа над лицом и головой младенца вызовет потери тепла, которые не сразу проявляются по внутренней температуре. Поскольку лицо и голова младенца особенно чувствительны к холодному воздуху, следует использовать только подогретый и увлажненный кислород.
Когда воздушные потоки проходят над тонкой поверхностью кожи, тепло отдается окружающей среде. Конвективное тепло также теряется через дыхательные пути при выдохе воздуха и тепла. Потеря тепла может произойти, даже если ребенок находится под лучистым обогревателем. Прохладное помещение или высокая скорость движения воздуха могут повлиять на эффективность обогревающей кровати. Еще одним важным источником потерь тепла в результате конвекции является использование кислорода. Поток холодного газа над лицом и головой младенца вызовет потери тепла, которые не сразу проявляются по внутренней температуре. Поскольку лицо и голова младенца особенно чувствительны к холодному воздуху, следует использовать только подогретый и увлажненный кислород.
Излучение — это передача тепла между двумя объектами, не находящимися в прямом контакте друг с другом. Тепло передается от более нагретого объекта к более холодному. Даже у младенца в изолете есть много возможностей для потери тепла. Прохладные стены инкубатора являются большим источником потерь на излучение. Инкубаторы, расположенные рядом с вентиляционными отверстиями кондиционеров, прохладными окнами или на сквозняках, увеличивают потенциальную потерю тепла. Инкубаторы с двойными стенками, теплозащитные экраны для младенцев и лучистые обогреватели над инкубатором продемонстрировали некоторый успех в снижении потерь лучистого тепла.
Инкубаторы, расположенные рядом с вентиляционными отверстиями кондиционеров, прохладными окнами или на сквозняках, увеличивают потенциальную потерю тепла. Инкубаторы с двойными стенками, теплозащитные экраны для младенцев и лучистые обогреватели над инкубатором продемонстрировали некоторый успех в снижении потерь лучистого тепла.
Потери при испарении возникают, когда влага с поверхностей тела попадает в окружающую среду. Во время родов младенца следует немедленно высушить, чтобы предотвратить быструю потерю тепла. Заворачивание младенца в пластик может уменьшить потери от испарения. Чем меньше младенец и чем ниже гестационный возраст, тем больше потери тепла при испарении. Потери на испарение также могут происходить через дыхательные пути. Чтобы уменьшить эту потерю тепла, следует использовать подогретый и увлажненный кислород, когда требуется дополнительный кислород. Верхние дыхательные пути чувствительны к холоду и могут снизить внутреннюю температуру тела. Младенец с тахипноэ подвержен большему риску потери тепла.
Механизмы передачи тепла включают теплопроводность, конвекцию и излучение. Проводимость как источник теплопритока у младенца минимальна. Нагретые поверхности могут предотвратить потерю тепла, но они неэффективны в обеспечении тепла. Этот важный источник стабилизации тепла не следует игнорировать, потому что предотвращение потери тепла так же важно для ребенка, как и его приток. Его следует использовать с осторожностью для предотвращения термических ожогов при относительно низких температурах.
Конвекция является одним из наиболее распространенных источников поступления тепла. Конвекционные инкубаторы часто используются как самый простой и безопасный метод поддержания нейтральной тепловой среды. Влажность часто используется в качестве дополнения к конвекционному обогреву, поскольку она снижает потери младенца на испарение и позволяет ему поддерживать свою температуру на уровне более низкой температуры окружающей среды. Трудности могут возникнуть, если мониторинг (с использованием кожного или воздушного сервомеханизма) не является непрерывным. Несмотря на то, что конвекция является достаточно эффективным методом обеспечения тепла для младенца, он не в состоянии регулировать приток тепла и может за короткое время перегреться.
Несмотря на то, что конвекция является достаточно эффективным методом обеспечения тепла для младенца, он не в состоянии регулировать приток тепла и может за короткое время перегреться.
Лучистые обогреватели — распространенный способ обогрева младенцев. Они мощные, быстро обеспечивают тепло и могут контролироваться с помощью кожного или ректального зонда. Недостатком их использования является увеличение потерь при испарении, которое испытывает ребенок, но его можно компенсировать с помощью прозрачного пластикового одеяла. Несмотря на то, что пластиковая пленка ограничивает лицо, осуществляющее уход, в любое время обеспечивает полную визуализацию младенца. Под лучистым обогревателем можно поддерживать доступ к младенцу без снижения температуры окружающей среды.
Было показано, что использование инкубатора, обогреваемого конвекцией или излучением, столь же эффективно, как и лучистый обогреватель, для достижения нейтральной тепловой среды. Процент влажности окружающей среды играет роль в определении температуры окружающей среды в инкубаторе. Потери на испарение сводятся к минимуму, когда влажность поддерживается на уровне от 50 до 80 процентов. Низкая влажность окружающей среды требует более высоких уровней температуры окружающей среды для поддержания температуры кожи младенцев в пределах 36–37°C. При низкой влажности потери тепла излучением могут быть низкими по сравнению с потерями на испарение, потому что высокие температуры окружающей среды, необходимые для поддержания температуры кожи, нагревают стенки инкубатора. Использование инкубатора в сочетании с высокой влажностью может быть эффективным для поддержания стабильных температур при более низких температурах окружающей среды.
Потери на испарение сводятся к минимуму, когда влажность поддерживается на уровне от 50 до 80 процентов. Низкая влажность окружающей среды требует более высоких уровней температуры окружающей среды для поддержания температуры кожи младенцев в пределах 36–37°C. При низкой влажности потери тепла излучением могут быть низкими по сравнению с потерями на испарение, потому что высокие температуры окружающей среды, необходимые для поддержания температуры кожи, нагревают стенки инкубатора. Использование инкубатора в сочетании с высокой влажностью может быть эффективным для поддержания стабильных температур при более низких температурах окружающей среды.
Последствия холодового стресса можно обнаружить во всех аспектах функционирования организма. Младенец реагирует на холодовой раздражитель повышенным потреблением кислорода, использованием глюкозы и выработкой кислоты. Профилактика холодового стресса необходима для защиты младенца от полисистемного стресса. Сердечно-сосудистая и дыхательная системы проявляют наиболее очевидные симптомы:
Периферическая вазоконстрикция происходит для сохранения тепла. | |
| По мере увеличения центрального объема крови для компенсации пульс и артериальное давление увеличиваются. | |
| После центрального охлаждения может развиться диурез со снижением пульса и артериального давления, что приведет к снижению сердечного выброса. | |
| Аритмии могут возникать вторично по отношению к ацидозу, поскольку жирные кислоты расщепляются с выделением тепла. |
ЦНС может пострадать от холодового стресса, вторичного по отношению к сердечно-сосудистым изменениям. При периферической вазоконстрикции наблюдаются:
| Уменьшение мозгового кровотока | |
| Метаболическая активность снижена | |
| Возможна также задержка проведения по периферическим нервам | |
| Зрачки могут стать фиксированными и расширенными |
Метаболический ответ на холодовой стресс включает жидкость, электролит , и аберрации глюкозы:
| На ранних стадиях возникает диурез | |
| Если холодовой стресс продолжается, клубочковая фильтрация снижается вместе с реабсорбцией натрия, воды и глюкозы | |
| Возникновение гипогликемии | |
| Повышение скорости метаболизма | |
| Нестабильный уровень глюкозы может привести к дальнейшему ацидозу и неврологическим изменениям | |
| По мере увеличения высвобождения неэтерифицированных жирных кислот печень замедляет метаболизм глюкозы, ингибируя термогенез | |
| метаболизируется и выводится медленнее | |
| Ацидоз развивается по мере снижения перфузии тканей, накопления молочной, пировиноградной и органических кислот | |
| Ферментативное действие в почках блокируется, предотвращая кислотно-щелочное регулирование за счет снижения экскреции ионов водорода | |
| Баланс жидкости дополнительно осложняется плохое желудочно-кишечное всасывание и снижение перистальтики | |
| Ацидоз продолжается с усилением диссоциации непрямого билирубина из мест связывания альбумина | |
| Увеличение неэтерифицированных жирных кислот обусловлено их высоким сродством к сайтам связывания альбумина | |
| При наличии высоких уровней неэтерифицированных жирных кислот ядерная желтуха может возникать при относительно низком уровне билирубина | |
| Существует риск кровотечения и тромбоцитопении из-за изменения факторов свертывания | |
| Может отмечаться повышение гематокрита и вязкости крови, вторичное по отношению к перемещению жидкости из сосудистого пространства | |
| Возможна летаргия | |
| Отказ от еды может быть отмечен | |
| 9 0090 | |
| Дыхание становится медленным и поверхностным | |
| Крик слабый | |
| 9 0087 | |
| При продолжении заболевания может возникнуть отек или склерема |
Гипотермия присутствует при снижении температуры у новорожденных ниже 36,3°С у доношенных детей и 36,5°С у недоношенных детей. Это происходит, когда собственные попытки младенца вырабатывать собственное тепло не увенчались успехом. Тяжелый холодовой стресс может проявляться дыхательной недостаточностью, гипотензией и гипоксией.
Это происходит, когда собственные попытки младенца вырабатывать собственное тепло не увенчались успехом. Тяжелый холодовой стресс может проявляться дыхательной недостаточностью, гипотензией и гипоксией.
Поддержание стабильности температуры должно быть сосредоточено на профилактических мерах. При родах ребенка следует тщательно высушить, предварительно нагрев одеяла, а мокрые одеяла снять. На голову ребенка следует надеть шапочку, а ребенка расположить в контакте кожа к коже с матерью и укрыть обоих теплыми одеялами. Если используется лучистый обогреватель, его следует предварительно нагреть. Весы следует накрыть теплой тканью или пеленкой. Для здоровых доношенных новорожденных согрейте руки и стетоскопы перед контактом с ребенком. По возможности используйте предварительно нагретые кровати, постельное белье и столы для осмотра. Расположите кровати подальше от наружных стен, окон и сквозняков. Отложите начальную ванну до тех пор, пока температура тела не стабилизируется (минимум 3 нормальных температуры с интервалом в час). Затем следует подумать о ванне, а не об губке, и о быстрой сушке, чтобы уменьшить потери тепла. Младенцы с низкой массой тела при рождении (микро недоношенные) не должны купаться в течение нескольких недель, но, возможно, потребуется вытирать их сразу после рождения, если подозревается, что передача инфекции от матери снижает риск для медицинских работников.
Затем следует подумать о ванне, а не об губке, и о быстрой сушке, чтобы уменьшить потери тепла. Младенцы с низкой массой тела при рождении (микро недоношенные) не должны купаться в течение нескольких недель, но, возможно, потребуется вытирать их сразу после рождения, если подозревается, что передача инфекции от матери снижает риск для медицинских работников.
Рекомендуется постепенное повышение температуры младенца, чтобы свести к минимуму потребление кислорода во время согревания. Это достигается следующим образом:
Температура инкубатора должна быть отрегулирована на 1–1,5 °C выше, чем температура младенца.
Ежечасно температуру инкубатора можно повышать на 1ºC, пока температура младенца не стабилизируется.
Крышки, пластиковую основу и теплозащитные экраны следует снять, чтобы они не мешали набору тепла.
Кормление следует всегда согревать, прежде чем давать ребенку, перенесшему холодовой стресс.
Внутривенные жидкости также можно нагревать с помощью устройств для подогрева крови или путем помещения в инкубатор дополнительной длины трубки, чтобы нагретая среда могла согреть жидкости.
Рекомендуется медленное согревание (это не точная наука)
Если младенец перенес сильный холодовой стресс, температура может продолжать снижаться на ранних стадиях согревания. Помните, что кожный зонд покажет 36,5°C до того, как внутренняя температура станет нормальной.
Младенца с температурой тела выше 37–37,5°C можно считать аномально теплым. Тепловой стресс, за исключением лихорадочного состояния, никогда не должен возникать у новорожденных. Когда это происходит, это обычно вызвано неправильным использованием или контролем оборудования для обогрева младенцев.
При повышении температуры тела при лихорадке температура кожи дистальных отделов конечностей остается низкой по сравнению с температурой кожи туловища. Гипертермия также может быть признаком гиперметаболизма при сепсисе у младенца. Обычный первый шаг к лечению гипертермии младенцев — это удаление внешних источников тепла и снятие всего, что блокирует потерю тепла (например, одежды).
Перегрев может привести к различным реакциям, многие из которых похожи на гипотермию, за исключением цвета кожи. Кожа обычно покрасневшая или румяная (полнокровная), в отличие от бледной и пятнистой. Другие признаки включают:
| Гипоактивность | |
| 9008 7 | Беспокойство |
| Раздражительность | |
| Выпрямление | |
| Вялость | |
| Тахикардия | |
| Тахипноэ |
Нейтральная тепловая среда – это диапазон температурной среды, при котором температура тела является нормальной, потребление кислорода и калорий минимально и расходуется наименьшее количество метаболической энергии. Это зависит от возраста и веса ребенка. Наша цель – поддерживать среду, в которой младенец не тратит много энергии на поддержание температуры в пределах нормы. Медсестры могут сделать это, предоставив внешние источники тепла, такие как лучистые обогреватели, изолеты, K-pads и т. д.
Это зависит от возраста и веса ребенка. Наша цель – поддерживать среду, в которой младенец не тратит много энергии на поддержание температуры в пределах нормы. Медсестры могут сделать это, предоставив внешние источники тепла, такие как лучистые обогреватели, изолеты, K-pads и т. д.
Режим сервоуправления доступен с лучистыми обогревателями и изолетами. Температура кожи младенца регулирует мощность обогревателя. Медсестра устанавливает контрольную температуру, которой она хочет, чтобы была температура кожи ребенка. Кожный датчик помещается на кожу младенца с помощью изолированного чехла для датчика. На некоторых объектах используются пенопластовые чехлы для зондов, на других – гелевые. Обе крышки имеют отражающую сторону, чтобы избежать ложного определения более высокой температуры, а не температуры кожи. Теплее увеличивает и уменьшает мощность нагревателя, чтобы поддерживать заданную контрольную температуру.
Критическим фактором является размещение зонда. В некоторых медицинских учреждениях датчик температуры кожи кладут под руку младенца. При этом происходит постоянное считывание подмышечной температуры младенца. Эта температура очень близка к подмышечной температуре, полученной во время жизненных функций. Однако с этой практикой возникает проблема, если принять во внимание физиологическую реакцию младенцев на холодовые стрессы и то, как грелка предназначена для функционирования.
При этом происходит постоянное считывание подмышечной температуры младенца. Эта температура очень близка к подмышечной температуре, полученной во время жизненных функций. Однако с этой практикой возникает проблема, если принять во внимание физиологическую реакцию младенцев на холодовые стрессы и то, как грелка предназначена для функционирования.
Когда младенец начинает охлаждаться, первая область, температура которой падает, — это кожа. Одна из первых вещей, которую делает младенец в ответ на холод, — это сужение сосудов на периферии (кожа), чтобы сохранить то тепло, которое находится на борту. Когда младенец начинает реагировать на холод, первой реакцией является небольшое снижение температуры кожи. Когда датчик помещается на кожу в области воздействия, более теплый выход реагирует на тонкие изменения температуры кожи.
При продолжении холодового стресса подмышечная температура падает. Когда датчик помещается под руку младенца, обогреватель по-прежнему реагирует на падение температуры и поддерживает нормальную температуру младенца, но выход обогревателя срабатывает намного позже, потому что к тому времени, когда температура в подмышечной впадине упала, младенец должен был использовать некоторые из его энергия, чтобы попытаться компенсировать это до того, как грелка включится, чтобы помочь. Надлежащее размещение – на коже в верхнем правом квадранте живота или спины (открытая кожа, а не на датчике) и должно изменяться каждый раз при изменении положения младенца. Зонд должен быть прочно закреплен на коже, постоянно видимой для осмотра.
Надлежащее размещение – на коже в верхнем правом квадранте живота или спины (открытая кожа, а не на датчике) и должно изменяться каждый раз при изменении положения младенца. Зонд должен быть прочно закреплен на коже, постоянно видимой для осмотра.
Ручное управление лучистыми обогревателями следует использовать только в период непосредственно после родов и во время реанимации, чтобы избежать перегрева. Ручное управление чаще всего используется в изолетах. Контрольная температура устанавливается для того места, где вы хотите поддерживать температуру окружающей среды (температуру окружающей среды). Температурный датчик по-прежнему может предоставлять информацию о температуре кожи младенца, но не влияет на мощность нагревателя изоляторов.
Ручной режим используется в процессе приучения ребенка к открытой кроватке или для более длительного использования, когда младенец больше не нуждается в специфике режима сервопривода, но слишком мал для приучения к открытой кроватке. В ручном режиме вы можете одевать и укутывать младенцев, если их температура находится в пределах нормы.
Другие ручные методы помощи при контроле температуры включают:
Шляпы полезны для термочувствительных младенцев. Шапочка может покрывать 12-20 % поверхности тела младенца.
На интубированного пациента, находящегося под лучистым обогревателем, накладывается полиэтиленовая пленка, чтобы свести к минимуму потери тепла за счет испарения и конвекции. Применяется для маловесных недоношенных детей.
Грелки (K-pads) можно использовать для уменьшения кондуктивных потерь тепла.
Нагрев подгузников и белья перед использованием, поместив их под грелку или в изоляционную пленку, также может уменьшить потери проводимости. Не кладите младенцев непосредственно на холодные поверхности.
Часто вынимайте мокрое белье.
Blackburn, S., et al. (2001). Тепловое лечение новорожденных, Часть III: Влияние положения младенца и размещения температурного датчика; Неонатальная сеть Vol. 20 № 3, апрель, стр. 25-30.
Биссинджер, Р. (2004). неонатальная реанимация – терморегуляция; www.emedicine.com.
Британская Колумбия Руководство по политике программы охраны репродуктивного здоровья (2003 г.) Рекомендации для новорожденных: терморегуляция новорожденных.
Вебер, Роберта; (2004) Неонатальная терморегуляция; Содержание лекции
Методы потери тепла у новорожденных
Обзор
Поддержание температуры тела при рождении или терморегуляция берут на себя младенцы. Новорожденные должны производить и поддерживать достаточно тепла, чтобы предотвратить холодовой стресс. Холодовой стресс может иметь серьезные и даже фатальные последствия для новорожденных.
Почему новорожденные более склонны к потере тепла?
Некоторые особенности предрасполагают новорожденного к потере тепла. Следующие характеристики:
- Кожа новорожденного тонкая.
- Кровеносные сосуды новорожденного расположены близко к поверхности.

- Присутствует небольшое количество подкожного или белого жира, который служит барьером для потери тепла. (процент подкожного жира у новорожденных составляет лишь половину от взрослых)
- У новорожденных отношение площади поверхности к массе тела в три раза больше, чем у взрослых.
Методы определения потери тепла
- Испарение
Когда влажные поверхности подвергаются воздействию воздуха, происходит испарение. При высыхании поверхности теряется тепло. При рождении новорожденный омывается амниотической жидкостью. По мере высыхания амниотической жидкости на коже младенца (испарение) младенец теряет тепло. То же самое происходит при купании младенца.
Способы предотвращения потери тепла за счет испарения:
- Высушивание младенца как можно быстрее после рождения.
- Вытирание младенца сразу после купания.
- Проводимость
Когда новорожденный вступает в непосредственный контакт с объектом более холодным, чем его кожа, происходит потеря тепла за счет теплопроводности. Потеря тепла за счет теплопроводности происходит, когда младенца кладут на более холодную поверхность или касаются его холодным предметом или руками.
Потеря тепла за счет теплопроводности происходит, когда младенца кладут на более холодную поверхность или касаются его холодным предметом или руками.
Способы предотвращения потерь тепла путем теплопроводности:
- Согревание предметов, к которым прикасается младенец.
- Прикладывание младенца к коже матери помогает предотвратить кондуктивную потерю тепла.
- Конвекция
Когда тепло передается воздуху, окружающему младенца, происходит потеря тепла за счет конвекции. Если кондиционер остается включенным или когда люди перемещаются рядом с младенцем, происходит повышенная потеря тепла.
Способы предотвращения потерь тепла за счет конвекции:
- Оберегайте новорожденного от сквозняков.
- Поддержание теплой температуры окружающей среды.
- Содержание недоношенного новорожденного в инкубаторе.
- Радиация
Передача тепла более холодным объектам, не находящимся в непосредственном контакте с новорожденным, называется потерей тепла излучением.
